Migotanie przedsionków – Ablacja
Po wielu dziesięcioleciach badań powszechnie przyjmuje się, że w większości przypadków migotanie przedsionków najczęściej jest wyzwalane (rozpoczyna się) w okolicach żył płucnych. Żyły płucne to naczynia łączące płuca z lewym przedsionkiem, umożliwiające powrót utlenowanej krwi do serca. Zwykle do lewego przedsionka uchodzą cztery żyły płucne. Mięsień przedsionków sięga na odcinku do ok. 5 cm od lewego przedsionka do wnętrza żył płucnych. Wiemy, że u osób z migotaniem te wypustki mięśnia przejawiają szybką aktywność elektryczną, która nie jest kontrolowana przez czynność serca. Te nieprawidłowe wyładowania elektryczne generują szybką i niemiarową aktywność elektryczną, osłabiając w rezultacie skurcze mechaniczne w przedsionkach.
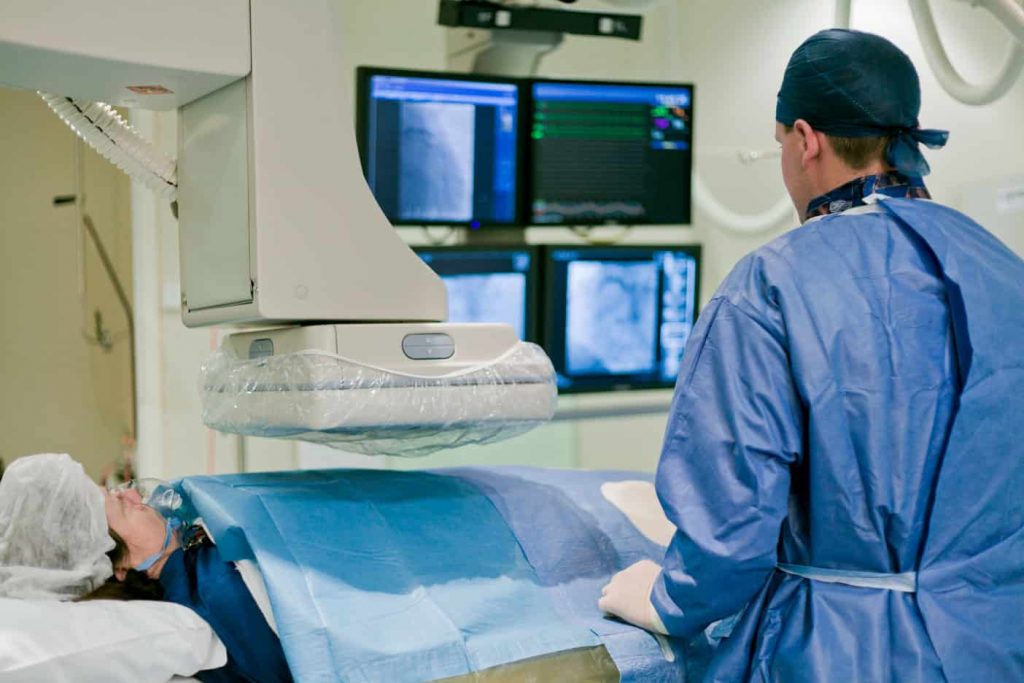
Obecnie najbardziej rozpowszechnioną i akceptowaną strategią leczenia migotania przedsionków jest elektryczna izolacja żył płucnych i przez to redukcja ryzyka rozwinięcia migotania przedsionków u pacjenta. Izolację żył płucnych wykonuje się z użyciem zabiegu zwanego ablacją elektryczną. Ablację wykonuje kardiolog specjalizujący się w inwazyjnych badaniach i leczeniu zaburzeń rytmu serca (elektrofizjolog) w specjalistycznej pracowni elektrofizjologicznej (EP).
Na czym polega ablacja
Izolacja elektryczna żył płucnych polega na wykonaniu uszkodzenia tkanki wokół żył płucnych. Prowadzi to do zablokowania przewodzenia impulsów elektrycznych. Uszkodzenia tkanki wykonuje się poprzez jej podgrzanie (ablację prądem o częstotliwości radiowej) lub schłodzenie (krioablacja balonowa).
Ablacja jest zabiegiem mało inwazyjnym i nie wymaga otwarcia klatki piersiowej. Przez niewielkie wkłucia w pachwinie lekarz wprowadza kilka elastycznych przewodów (cewników) do żyły udowej i przesuwa je w stronę prawego przedsionka, monitorując ich wprowadzanie za pomocą urządzenia do fluoroskopii rentgenowskiej. Aby dosięgnąć lewego przedsionka, lekarz przekłuwa ścianę oddzielającą prawy i lewy przedsionek za pomocą długiej igły, a następnie wprowadza cewnik(i) do lewego przedsionka.
Niezależnie od zastosowanej techniki, izolacja żył płucnych przeprowadzana jest w znieczuleniu ogólnym, z użyciem wspomaganego oddychania lub po podaniu silnego środka uspokajającego (pacjent wówczas oddycha samodzielnie).
Ablacja prądem o częstotliwości radiowej (RFCA)
Ta najczęściej stosowana metoda wykorzystuje prąd zmienny wysokiej częstotliwości (ok. 550 KHz), dostarczany giętkim cewnikiem wyposażonym na końcu w metalową elektrodę. Prąd przechodzący przez serce ogrzewa tkankę tworząc „uszkodzenia”. Seria sąsiadujących ze sobą, zgrubiałych uszkodzeń ułożonych koliście w punktach połączenia prawej i lewej żyły płucnej tworzy elektryczną zaporę izolującą żyły płucne od lewego przedsionka.
Zabieg polega na wprowadzeniu dwóch cewników-elektrod do lewego przedsionka. Jeden z nich służy wyłącznie do zapisu sygnałów z docelowych żył płucnych, a drugi zarówno do dostarczenia prądu o częstotliwości radiowej w konkretne miejsce, jak i do dokonania zapisu. Zabieg wykorzystuje rekonstrukcję anatomii i kształtu żył płucnych oraz lewego przedsionka.
Izolację elektryczną potwierdza stały zanik sygnałów elektrycznych w żyłach płucnych. Następnie cewniki są usuwane.
Krioablacja balonowa
Krioablacja balonowa polega na wprowadzeniu specjalnego opróżnionego balonika do lewego przedsionka, a następnie napompowaniu go i umieszczeniu przy ujściu żył płucnych. Podczas ablacji balonik wytwarza bardzo niskie temperatury, zamrażając tkanki znajdujące się w jego pobliżu. Po odpowiednim zmrożeniu (około 4 minuty na każdą żyłę) balonik jest podgrzewany, opróżniany i przemieszczany do innej żyły płucnej w celu powtórzenia ablacji. Po wykonaniu zabiegu na każdej z 4 żył, izolację elektryczną, będącą efektem tej procedury, potwierdza stały zanik sygnałów elektrycznych w żyłach płucnych. Następnie cewniki usuwa się.
Inne techniki ablacji
W ciągu ostatniej dekady opracowano wiele różnych technik ablacji, mimo to izolacja żył płucnych pozostaje w dalszym ciągu podstawą ablacji migotania przedsionków. Niemniej jednak, w szczególnych sytuacjach, lekarz może zdecydować się na zastosowanie dodatkowych technik, aby zwiększyć powodzenie zabiegu.
Powikłania
Obecnie ablację wykonuje się rutynowo, a cewniki i techniki stosowane w ablacji znacznie się rozwinęły w ciągu ostatnich dziesięcioleci i wskaźnik powikłań tego zabiegu uległ zmniejszeniu. Nadal jednak występują zagrożenia, których zarówno pacjenci, jak i lekarze muszą pozostać świadomi.
Najczęstszym powikłaniem izolacji żył płucnych jest krwawienie w miejscu wkłucia w pachwinie, w wyniku czego częściowo skrzepnięta krew gromadzi się pod skórą lub głębiej w tkance (krwiak). Miejsce to często jest bolesne. Ręczne uciskanie i wypoczynek w łóżku z reguły wystarczą, a nagromadzona krew stopniowo zanika w ciągu kolejnych kilku tygodni. Jeśli w miejscu wkłucia nagle pojawi się guzek lub miejsce wkłucia powiększy się i stanie się bolesne, należy zasięgnąć porady lekarza.
Cięższym, ale rzadko występującym powikłaniem jest przemijający atak niedokrwienny (TIA) lub udar mózgu. W trakcie lub po ablacji może dojść do formowania się wewnątrzsercowych zakrzepów, które mogą przedostać się do jednego z układowych tętniczych naczyń krwionośnych, najczęściej do mózgu, blokując dopływ tlenu i powodując obumarcie tkanek, prowadząc do udaru mózgu.
W celu wyeliminowania ryzyka udaru mózgu i przemijającego ataku niedokrwiennego każdemu pacjentowi, u którego zaplanowano ablację AF, przepisuje się leki przeciwzakrzepowe przez co najmniej 3-4 tygodnie przed zabiegiem i przez co najmniej 4 tygodnie po zabiegu lub do wizyty kontrolnej. Ponadto większość lekarzy wykonuje echokardiografię przezprzełykową lub angiografię TK w ciągu 24 godzin przed zabiegiem, aby upewnić się, że w lewym przedsionku nie ma zakrzepów. Podczas ablacji pacjentom podaje się również leki przeciwzakrzepowe. W konsekwencji ryzyko udaru mózgu podczas ablacji wynosi mniej niż 1%.
Kolejnym poważnym, ale rzadkim powikłaniem jest tamponada serca. Podczas zabiegu manipulowanie cewnikami może niestety prowadzić do uszkodzenia ściany serca i może dojść do wewnętrznego krwawienia w worku otaczającym serce (osierdzie). Jest to sytuacja zagrażająca życiu, która wymaga natychmiastowej interwencji. W większości przypadków stosuje się punkcję igłową bezpośrednio poniżej mostka w celu wprowadzenia cewnika do worka otaczającego serce i odessania krwi. Zwykle wystarcza to do przywrócenia normalnego obiegu krwi. Wskaźnik powikłań tamponady serca wynosi około 1-2%.
Może dojść do uszkodzenia tkanek otaczających serce, w tym nerwów i przełyku. Uszkodzeniu może ulec nerw przeponowy (przepona jest mięśniem odgrywającym ważną rolę w oddychaniu). Zazwyczaj ryzyko takiego uszkodzenia jest wyższe w przypadku krioablacji balonowej. Efektem takiego uszkodzenia jest zadyszka, która z reguły samoistnie ustępuje w ciągu kilku tygodni lub miesięcy. Innym powikłaniem jest uszkodzenie przełyku (który znajduje się bezpośrednio za tylną ścianą lewego przedsionka) na skutek oddziaływania wysokiej lub niskiej temperatury z wnętrza serca. Rzadkim powikłaniem (około 1 na 4000 przypadków) jest przebicie otworu między sercem i przełykiem, które może prowadzić do poważnych konsekwencji.
Nadmierne zbliznowacenie u ujścia żył(y) płucnej(-ych) może spowodować ich zwężenie (zwężenie żył płucnych). Zazwyczaj wywołuje to kaszel, zadyszkę, czasem obecność krwi w plwocinie przez kilka tygodni po zabiegu. Zwężenie to można usunąć za pomocą balonów lub stentów. Sposobem na zapobiegnięcie temu powikłaniu jest wytworzenie uszkodzeń tworzących zaporę izolującą z dala od ujścia żył płucnych, w kierunku lewego przedsionka.
Chociaż częstość występowania powikłań po ablacji jest niska, niezwłocznie skontaktuj się z lekarzem, jeśli wystąpią u ciebie niepokojące objawy.
Rekonwalescencja i ograniczenia po ablacji
Po zabiegu na pachwinę zakładany jest na kilka godzin opatrunek uciskowy w celu zatamowania krwawienia. Po ablacji przez klika pierwszych godzin bardzo ważne jest, aby pacjent odpoczywał w łóżku. Z reguły pacjent wypisywany jest ze szpitala na następny dzień po zabiegu, pod warunkiem, że krwawienie ustało, a pacjent czuje się dobrze.
Po wyjściu ze szpitala pacjent może szybko, bo już po kilku dniach, powrócić do normalnego funkcjonowania bez odczuwania wcześniejszych dolegliwości. Niemniej jednak w ciągu pierwszych 2 tygodni zaleca się unikanie intensywnego wysiłku i długich podróży. Lekarz udzieli pacjentowi precyzyjnych zaleceń dotyczących powrotu do pracy, aktywności fizycznej i podróżowania, które będą dostosowane do sytuacji pacjenta.
Leki po ablacji
Przez co najmniej 4 tygodnie po zabiegu pacjent musi w dalszym ciągu przyjmować antykoagulanty (profilaktyka zakrzepów). Należy postępować zgodnie z poleceniami lekarza, ponieważ zalecenia różnią się w zależności od lokalnego protokołu. Często pacjentowi przepisywane są dodatkowe leki w celu kontrolowania rytmu serca i tętna. Jeśli pacjent przyjmował leki przeciwarytmiczne przed zabiegiem, lekarz zadecyduje, czy można je odstawić. Alternatywnie lekarz może zalecić ich kontynuację i ponowną ocenę ich działania podczas wizyty kontrolnej. Po 4-12 tygodniach po zabiegu elektrofizjolog lub kardiolog przeprowadzi badanie serca, w tym rozpoznanie wszelkich arytmii szczątkowych (migotania/trzepotania), stanu serca oraz weryfikację stosowanego leczenia.
Po upływie 12 tygodni (aby zapewnić odpowiednią ilość czasu na ustabilizowanie się skutków ablacji) w razie nawracających palpitacji oraz potwierdzenia występowania migotania lub trzepotania drogą EKG, lekarz może przepisać dodatkowe lub sprawdzone uprzednio leki przeciwarytmiczne, a następnie zalecić powtórzenie ablacji. U około 70-80% pacjentów z napadowym migotaniem przedsionków stwierdza się dobry efekt pierwszego zabiegu, a kolejna ablacja eliminuje arytmię u ponad 85% pacjentów. Wskaźnik skuteczności pojedynczego zabiegu jest niższy u pacjentów z migotaniem przedsionków.
Dowiedz się więcej o: „Jak mogę zmienić swoje życie?”
Powiązane strony
- Testy i badania
- Przywracanie prawidłowego rytmu serca i zapobieganie nawrotom
- Kontrola częstości bicia serca (tętna)
- Czym jest kardiowersja?
- Migotanie przedsionków - Ablacja
- Rozrusznik serca oraz ablacja łącza przedsionkowo-komorowego lub pęczka Hisa
- Jak zapobiegać udarowi
- Jak zapobiegać niewydolności serca
- Jak zapobiec nawrotowi AF

 English
English Français
Français Deutsch
Deutsch Español
Español Italiano
Italiano Nederlands
Nederlands Русский
Русский Svenska
Svenska Português
Português Hrvatski
Hrvatski Ελληνικα
Ελληνικα 简体中文
简体中文 العربية
العربية
